Typ-1-Diabetes ist eine Autoimmunkrankheit, die meist im Kindesalter entsteht. In Deutschland sind rund 30.000 Kinder betroffen. Alarmierend: Die Zahl steigt um vier Prozent pro Jahr. Moderne Medizintechnik wie Insulinpumpen erleichtern das Leben mit der Krankheit – auch für Finnja und ihre Eltern.
Als Finnja knapp eineinhalb Jahre alt war, veränderte sich ihr Leben und das ihrer Eltern schlagartig: Bei dem Mädchen aus Nienhagen bei Celle wurde Diabetes Typ 1 festgestellt. „Finnja hatte ständig Durst, wir kamen gar nicht mehr mit dem Wickeln hinterher, und sie hatte mehrere Infekte hintereinander“, berichtet Finnjas Mutter Inna.
„Nachdem Finnja dann eine ganze Nacht lang nur trinken wollte, dabei völlig schlapp war und gegen morgen auch noch eine Schnappatmung entwickelte, sind wir direkt zum Kinderarzt gefahren“, so Inna. „Er hat uns sofort ins Krankenhaus geschickt.“ Finnjas Blutzucker lang bei über 500 Milligramm pro Deziliter (mg/dl). Ein Blutzucker-Grenzwert von 140 mg/dl sollte nicht überschritten werden, Werte ab 400 mg/dl können lebensbedrohlich sein.
Vermehrter Durst, hohe Urinausscheidung und Gewichtsabnahme sind typische Warnsignale eines unentdeckten Diabetes. Beim Typ-1-Diabetes zerstört das körpereigene Immunsystem die Insulin-produzierenden Zellen in der Bauchspeicheldrüse, so dass nur noch wenig oder gar kein Insulin mehr gebildet wird. Die Krankheit wird meist in jungen Jahren festgestellt, Erwachsene erkranken seltener.
Zwei Tage auf der Intensivstation in Celle
Finnjas Zuckerstoffwechsel war schon so durcheinander, dass sie eine schwere Übersäuerung des Körpers (Ketoazidose) entwickelt hatte. Durch Insulinmangel entstehen saure Stoffwechselprodukte, die sich im Blut anreichern. Unbehandelt kann sich daraus ein diabetisches Koma (auch hyperglykämischer Schock genannt) entwickeln. Und so kämpften die Ärzte auf der Intensivstation zwei Tage lang um Finnjas Leben.
Nachdem sich die Kleine stabilisiert hatte, wurde sie nach Hannover ins Kinderkrankenhaus auf der Bult verlegt, welches das größte Diabetes-Zentrum für Kinder und Jugendliche in Deutschland betreibt. Dort wurde Finnja zwei Wochen, um sie optimal auf Insulin einzustellen und um ihre Eltern in der neuen Lebenssituation zu unterstützen. „Wir wurden nicht nur durch Diabetologen und andere Ärzte betreut, sondern auch durch Psychologen und Ernährungsberater“, erzählt Finnjas Vater Sebastian. „Das hat uns sehr geholfen.“
Eine Insulinpumpe hält Finnjas Blutzucker im Lot
Im Kinderkrankenhaus bekam Finnja eine Insulinpumpe verordnet. „Bei uns werden alle Diabetiker unter sechs Jahren prinzipiell mit einer Insulinpumpe versorgt“, sagt Professor Thomas Danne, Chefarzt im Kinderkrankenhaus auf der Bult und ehemaliger Präsident der Deutschen Diabetes Gesellschaft (DDG).
Gerade für kleine Kinder ist eine Pumpentherapie sehr gut: Sie erlaubt eine größere Flexibilität als eine Spritzentherapie. Die Pumpe kann sehr gering dosierte Mengen an Insulin in etwa fünfminütigen Abständen abgeben; 24 verschiedene Raten sind programmierbar.
„Unterschiedliche Aktivitäten der Kinder haben Auswirkungen auf ihren Blutzucker“, gibt Danne zu bedenken. „Sie toben mal rum und verbrauchen dadurch Zucker in ihrem Blut – also brauchen sie weniger Insulin. Wenn man zum Beispiel gerade das Trampolin aufbaut, hat man zwei Möglichkeiten: Dem Kind etwas Traubenzucker oder anderes zu Essen geben oder die Pumpe neu programmieren, damit sie in den nächsten Stunden nur die Hälfte an Insulin abgibt, damit der Blutzucker nicht zu stark fällt.“
Zu den Mahlzeiten benötigt der Körper hingegen zusätzliches Insulin, das per Knopfdruck von der Pumpe freigesetzt wird und dann über einen Katheter ins Unterhautfettgewebe – meist am Bauch – in den Körper gelangt.
„Insulin ist dein Zaubermittel“
Wie ein Handy trägt Finnja ihre Insulinpumpe am Gürtel. „Wir haben Finnja gesagt, dass sie das kleine Gerät jetzt immer braucht und es sie zu etwas Besonderem macht“, berichtet Sebastian. Die Dreijährige versteht schon sehr genau, dass sie auf ihre Pumpe achten muss und deren Knopf nur drücken darf, wenn Mama oder Papa das sagen.
„Man muss das kindgerecht erklären und dann gibt es auch keine Probleme“, sagt Danne. „Da ist Insulin drin – das Zaubermittel, damit es dir wieder gut geht. Das brauchst du immer und deshalb lässt du die Pumpe bitte in Frieden.’ Selbst Kinder mit Einschränkungen – bei Trisomie 21 tritt Diabetes zum Beispiel häufiger auf – wissen genau: Die Pumpe ist heilig!“
Alle Ängste hinsichtlich Gefahren, wie Herumspielen an der Insulinpumpe oder dass sich Kinder den Katheter herausreißen, wurden durch Studien widerlegt. „Die Vorteile einer Pumpentherapie überwiegen klar“, fasst Danne zusammen. „Man verzeichnet weniger Unter- und Überzuckerungen als mit einer Spritzentherapie. Der Stoffwechsel bleibt stabiler.“
Um Diabetes muss man sich trotz Pumpe kümmern
Trotz vieler Vorteile der Insulinpumpen-Therapie ist Diabetes immer eine zusätzliche Lebensaufgabe. „Wenn man eine Spritzentherapie macht, hat man einen stark strukturierten Tagesablauf, da man morgens, mittags, abends und zur Nacht spritzt“, erläutert Danne. „Bei der Insulinpumpen-Therapie hat man viel mehr Freiheit.
Doch die kann auch nach hinten losgehen; gerade bei jugendlichen Patienten oder wenn man ein wenig chaotisch veranlagt ist.“ Danne führt aus: „Denn ich muss ja auch den Knopf der Pumpe drücken. Und zwar öfter, als wenn ich zuvor viermal am Tag Insulin gespritzt habe.“ Eine Pumpe sei somit eine Herausforderung, sich häufiger um seinen Diabetes kümmern zu müssen. „Wenn ich die Pumpe nur mit mir herumtrage, hilft sie mir nicht.“
Mit einer Pumpe wird Diabetes sichtbar
Zudem ist die Pumpe ein Fremdkörper, der immer am Körper sitzt. „Man ist dann nicht mehr nackt – das ist gerade für Heranwachsende ein Thema“, weiß Chefarzt Danne. „Der Diabetes wird sichtbar.“
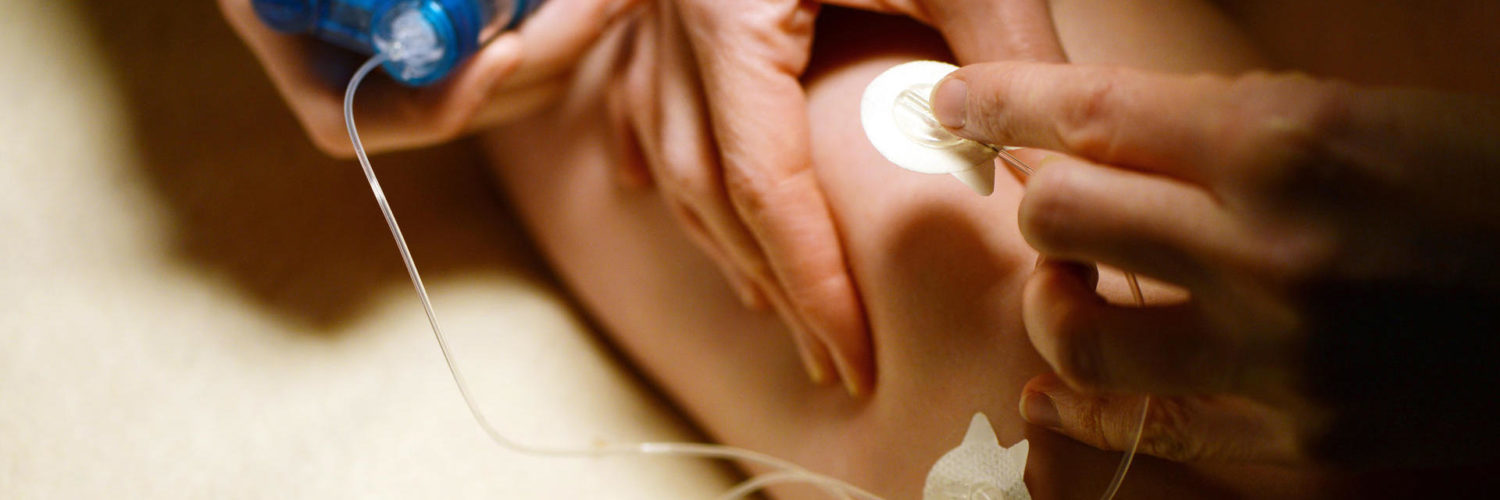
Auch der Katheter, durch den das Insulin erst in den Körper gelangt, muss regelmäßig gewechselt werden. „Wir machen das alle zwei Tage“, erzählt Finnjas Mama. „Anfangs war das eine Herausforderung, die nur gemeinsam zu schaffen war.“ Aber heute, eineinhalb Jahre nach der Diagnose, assistiert Finnja dabei schon selber. „Sie darf die Pflaster draufkleben – oder uns auch eins ins Gesicht“, schmunzelt Inna. Und auch um den Finger-Piks für die Blutzuckerbestimmung kommt Finnja nicht herum – zumindest nach dem Aufstehen und vor den Mahlzeiten nicht.
Sensor statt vieler Pikser
Finnja trägt ein CGM-System. CGM steht für „Continuous Glucose Monitoring“, also „kontinuierliche Glukose-Überwachung“. CGM-Systeme messen rund um die Uhr alle fünf Minuten den Zuckergehalt in der Gewebeflüssigkeit des Unterhautfettes. Dazu klebt ein Sensor auf der Haut; oft am Bauch, bei Finnja am Bein.
„Rund zehn Mal am Tag und mehrmals in der Nacht mussten wir Finnja zuvor piksen“, berichtet Sebastian. „Denn sie reagiert sehr empfindlich auf Insulin und ist schon zweimal weggesackt, weil ihr Zucker zu niedrig war.“ Solchen Stoffwechselentgleisungen kann mit einem CGM-System besser vorgebeugt werden. Auf dem Display des Geräts zeigen Pfeile, in welche Richtung sich der Zuckerspiegel gerade entwickelt und auch, wie schnell die Werte steigen oder fallen. „So kann man rasch Gegenmaßnahmen einleiten, wenn sich eine Entgleisung anbahnt“, sagt Danne.
Zudem gibt das CGM einen Alarm ab, sobald die Werte schnell fallen oder steigen. „Wir können dadurch jetzt ruhiger schlafen“, sagt Sebastian. „Auch wenn wir dennoch immer noch mehrmals nachts wach werden, um Finnjas Werte anzuschauen.“ Jedoch: „Ein CGM-System ist noch ein weiteres Teil, dass ich ständig an meinem Körper habe“, gibt Danne zu bedenken.
Insulinpumpe und Glukosemonitoring erleichtern Finnjas Leben
Nicht alle Diabetiker bekommen Hilfsmittel wie Insulinpumpen und CGM-Systeme von den Krankenkassen erstattet. „Gott sei Dank stimmt der Kostenträger in der Regel inzwischen bei Kindern unter sechs Jahren dem Antrag auf eine Insulinpumpe zu“, sagt Danne.
Bei älteren Kindern bis 18 Jahre prüft der Medizinische Dienst der Krankenkassen jedoch die Notwendigkeit. „Per Antragsverfahren muss man beweisen, dass eine Pumpentherapie für den Patienten erforderlich ist“, sagt der Arzt. „Das ist ein bürokratischer Prozess, der sehr viel Zeit kostet. Ich würde mir wünschen, dass es bei uns so ist, wie beispielsweise in Schweden oder Slowenien: Dort bekommen alle Kinder grundsätzlich eine Pumpe genehmigt.“
Die Kosten für CGM-Systeme werden erst seit neuestem von den Krankenkassen übernommen, nachdem dies der Gemeinsame Bundesausschuss (G-BA) im Juni 2016 entschieden hatte. „Wir mussten darum noch neun Monate mit der Krankenkasse kämpfen“, sagt Sebastian. „Ich verstehe nicht, wie man solche lebenserleichternden Systeme gerade bei kleinen Kindern ablehnen kann. Früher mussten wir alle zwei Stunden pieksen, wenn Finnja zum Beispiel draußen herumtobte. Heute lesen wir die Werte einfach öfter ab.“
Im Kindergarten achten die Erzieherinnen auf Finnjas Blutzuckerwerte. „Sie wurden vom Kinderkrankenhaus geschult“, erzählt Sebastian. „Eine ‚Sicherheitsperson‘ muss immer bei Finnja sein. Wir können sie also nicht irgendwo lassen. Jeder muss das Diabetes-Management beherrschen. Das ist, gerade im Beruf, oft ein Spagat für uns.“
Diabetes bleibt eine Herausforderung
Trotz Insulinpumpen-Therapie und CGM-Systemen bleibt das Diabetes-Management eine Herausforderung, um schwere Folgeschäden abzuwenden. „Wichtig ist daher, dass sich Betroffene an ein anerkanntes Kinder-Diabeteszentrum wenden“, appelliert Diabetologe Danne. Dort arbeiten Experten wie Ärzte, Diabetes- und Ernährungsberater, Psychologen und Sozialarbeiter Hand in Hand.
Zudem empfiehlt er betroffenen Eltern, sich Selbsthilfegruppen anzuschließen. „Die Familien können einander sehr viel Unterstützung geben – auf ganz andere Weise, als wir es im Diabetes-Team tun können.“
Weitere Infos
Anerkannte Kinder-Diabeteszentren, Selbsthilfegruppen und weiterführende Infos rund um Diabetes findet man auf der Seite der Deutschen Diabetes Hilfe oder der Deutschen Diabetes Gesellschaft.
Sie können mehr von den Nachrichten auf lesen quelle